Problemática de la transformación de una instalación eléctrica de un área no crítica en crítica
Fecha: Marzo 2020
Idioma: Castellano
Procedencia: BENDER Iberia
Web: ver aquí
Autor: Responsable de normalización. Experto en comités IEC, CENELEC y UNE
Frente a la situación de emergencia sanitaria originada por el COVID-19 puede ser necesario el utilizar instalaciones, hospitalarias o no hospitalarias, que inicialmente no están diseñadas para la conexión de equipamiento médico de asistencia vital y/o de monitorización de la asistencia vital, en instalaciones adecuadas para ello.
A continuación, analizamos que requisitos hay que tener presente para transformar una instalación eléctrica no diseñada para conectar equipamiento médico crítico o de asistencia vital.
El principal requisito es la continuidad del suministro eléctrico, es decir evitar que por cualquier motivo pueda interrumpirse el suministro eléctrico, pero garantizando la seguridad eléctrica, es decir que tanto el paciente como el personal médico estén protegidos contra contactos directos e indirectos.
Continuidad de servicio
Para conseguir la continuidad de servicio hay dos aspectos fundamentales a garantizar: disponer de un suministro complementario (SAI) cerca del área donde vamos a utilizar el equipamiento electromédico, que actuará en caso de que se produzca cualquier incidente en el suministro eléctrico aguas arriba; y que las protecciones eléctricas del área en que conectamos el equipamiento crítico no disparen sin necesidad.
Por lo que este tipo de instalaciones requieren unos requisitos especiales que están contemplados en la ITC-BT-38 del RD 842/2002, orientados a garantizar la continuidad de servicio, destacando:
- Es obligatorio el empleo de un transformador de aislamiento para aumentar la fiabilidad de la alimentación eléctrica a aquellos equipos en los que una interrupción del suministro puede poner en peligro, directa o indirectamente al paciente o al personal implicado y para limitar las corrientes de fuga que pudiera producirse.
- Será obligatorio disponer de un suministro especial complementario para hacer frente a las necesidades de la lámpara de quirófano o sala de intervención y equipos de asistencia vital, debiendo entrar en servicio automáticamente en menos de 0,5 segundos y con una autonomía no inferior a 2 h.
Es decir, básicamente disponer de una instalación eléctrica con esquema IT de uso médico (que más adelante detallaremos) y una alimentación por SAI lo más próxima posible a la instalación donde se conectará el equipamiento de asistencia vital.
La utilización de únicamente la alimentación con SAI de la instalación no garantiza la continuidad de servicio, puesto que la actuación de las protecciones eléctricas por motivos no imprescindibles, puede dejar sin servicio el circuito eléctrico de la toma de corriente en que hemos conectado un equipo de asistencia vital o de monitorización.
Protección eléctrica
Las medidas adoptadas y las protecciones necesarias para garantizar la seguridad de una instalación contra contactos indirectos, depende del tipo de esquema utilizado (TN, TT o IT), tal como se indica en la ITC-BT-24 del RD 842/2002. Y detalladas en la UNE-HD 60364-4-41:2018, que sustituye a la UNE 20460-4-41 tal como se ha publicado el 16 de enero del 2020 en el BOE con la actualización de la ITC-BT-02.
Las medidas de la conexión de equipotencialidad, el transformador de aislamiento y el Dispositivo de Detección del Aislamiento (DDA), de un esquema IT, evitan el corte automático de la alimentación frente a una primera fuga, que se debe realizar en un esquema TN o TT, mediante Dispositivos de protección de corriente Diferencial Residual (DDR o “Diferenciales”) y/o interruptores automáticos, según la ITC-BT-24.
Por lo que, para poder conectar equipamiento de asistencia vital, debemos disponer de un esquema IT de usos médicos conforme a la ITC-BT-38.
Transformación de un área crítica
Entonces en caso de necesidad de ampliar la disponibilidad de UCIs, la primera opción es reutilizar zonas en que dispongamos de esquema IT de usos médicos, como: URPAs, REAs, salas de hemodiálisis y hasta quirófanos.
En estos casos hemos de tener presente que para cada cama ha de haber disponibles suficientes tomas de corriente de al menos dos circuitos finales, puesto que frente al disparo de la protección uno de estos circuitos finales hemos de disponer de tomas de corriente de otro circuito final activo.
También hay que evitar sobrecargar el transformador de aislamiento, puesto que en el caso de que el DDA detecte una fuga de aislamiento o la protección principal de transformador disparé, tendremos un número de camas elevado afectado y por consiguiente de pacientes.
Nuestro reglamento nacional y las normas europeas al respecto, no limita el número de camas a utilizar por cada transformador de aislamiento, aunque sí que se limita que el transformador debe de ser de máximo 10 kVA, conforme a la UNE-HD 61558-2-15:2012 tal como se ha publicado el 16 de enero del 2020 en el BOE con la actualización de la ITC-BT-02.
Por lo que es conveniente realizar un análisis de riesgos, en que aparte de los criterios comentados, también hay que tener en cuenta otros como las distancias entre pacientes, la circulación de aire, etc., para decidir el número de camas que vamos a conectar y como distribuirlas, en las instalaciones con esquema IT a reutilizar.
Transformación de un área no crítica
La segunda alternativa es realizar nuevas instalaciones o modificar instalaciones, con esquema TN o TT, a instalaciones con esquemas IT de uso médico. Esto implica disponer del cuadro eléctrico adecuado con el transformador de aislamiento, el dispositivo de detección de aislamiento DDA, conforme a la UNE-HD 61557-8:2016 tal como se ha publicado el 16 de enero del 2020 en el BOE con la actualización de la ITC-BT-02, y las protecciones adecuadas.
Pero además se debe de cumplir con los requisitos puesta a tierra y de conexión de equipotencial detallados en el ITC-BT-38, que puede implicar en el caso de instalaciones existentes, el realizar importantes modificaciones en las mismas.
Una alternativa es analizar si disponemos de salas o zonas con los requisitos de puesta a tierra y conexión de equipotencialidad de la ITC-BT-38, aunque no dispongan de esquema IT, por lo que, en estas salas, posiblemente lo único a realizar es la instalación de un cuadro de aislamiento que sustituya de forma adecuada al cuadro eléctrico existente.
Aunque hay que tener presente que esta posibilidad es poco probable y especialmente fuera de Hospitales o Clínicas. Por lo que los más habitual es tener que adaptar instalaciones con esquema TT o TN, a esquema IT, además de tener que modificar la instalación para la conexión adecuada de las tomas de tierra y de las conexiones de equipotencial.
Transformación del entorno de paciente
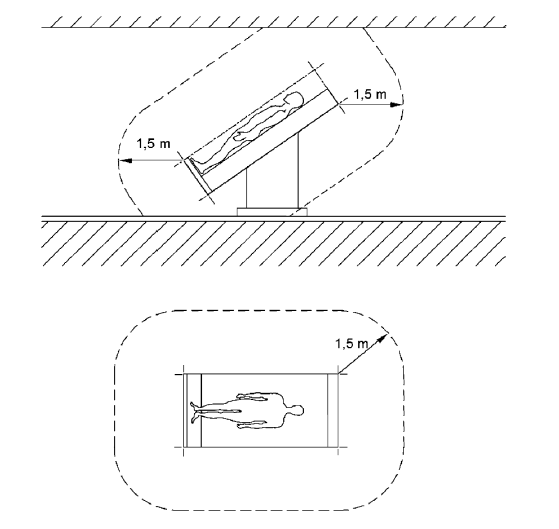
Otra alternativa es no considerar la sala médica en su totalidad, sino solo la zona en que vamos a realizar la práctica médica. Esta opción está muy claramente indicada en la UNE-HD 60364-7-710:2014 (Locales de uso médicos) en que se detalla que: “el esquema IT de usos médicos debe ser usado para los circuitos finales de alimentación de los equipos ME y sistemas ME, destinados a soporte vital, a procesos quirúrgicos y otro equipamiento que es ubicado en el “entorno del paciente” o que pueda ser movido dentro del “entorno del paciente””.
Para poder seguir leyendo este artículo sobre la problemática de la transformación de un área no crítica en crítica y poder descargar el documento completo en PDF debe iniciar sesión o darse de alta en el portal.
Comentarios
Para poder escribir un comentario debe iniciar sesión o darse de alta en el portal.

























































excelente