Arquitectura para el final de la vida: Creación de entornos propicios y favorables para el cuidado
1. Introducción
Los pacientes en situación de cuidados paliativos son aquellos que padecen una enfermedad terminal, incurable y progresiva. No podemos hablar de estos pacientes y de su situación actual sin poner primero en contexto la percepción a lo largo de la historia de las personas con la muerte.
Históricamente, la actitud del ser humano frente a la muerte ha ido variando progresivamente. La percepción durante la Edad Media era la de la muerte en casa, rodeado de los seres queridos entorno al lecho del paciente. Se consideraba una ceremonia que ayudaba y acompañaba a la persona en el proceso de la muerte, rodeándola, normalizándola y posibilitando la despedida. Posteriormente, la muerte empezó a individualizarse, preocupándose de la identificación de las sepulturas y realización de obras materiales y espirituales que ayudasen a la salvación. Este individualismo acabo desembocando en la expresión pública del duelo y culto a los cementerios que conocemos actualmente, en entornos culturales occidentales.
Más adelante, a principios de siglo XX el tema de la muerte ha quedado relegado a un segundo plano, se ha apartado del lenguaje cotidiano y se atribuye a un fenómeno lejano, apartándolo de la sociedad y generando cierto sentimiento negativo y de desapego.
La evolución del concepto de la muerte ha pasado de ser una etapa más de la vida, vivida de forma acompañada, normalizada y aceptada a ser un elemento ajeno a esta, siendo apartado y de carácter vergonzoso tanto durante el proceso como posteriormente al fallecimiento.
Del mismo modo se ha pasado de un proceso asociado a la intimidad y al entorno del hogar a uno vinculado al centro médico y a la hospitalización.
A lo largo del siglo XX la medicina ha estado centrada en descubrir las causas y las curas de las enfermedades, buscando la prolongación de la vida, dejando en un segundo plano la calidad de la vida de esta. En los pacientes en un proceso de final de vida, el tratamiento aplicado por diferentes especialistas puede acabar en lo que actualmente conocemos como encarnizamiento terapéutico, ya que son pacientes que reciben ayuda para controlar los síntomas, pero no se trata de un tratamiento curativo. Por tanto, debería primar la calidad de vida y el alivio de síntomas frente al uso de tratamientos indiscriminados que no llevarán a la curación.
En los años 60 se inicia el movimiento Hospice promovido por Cicely Saunders, que busca generar espacios de atención para estos pacientes, así como apoyo dirigido a las familias. Este movimiento vuelve a poner el foco en el proceso de final de vida, normalizándola y tratándola como un elemento importante a cuidar y conocer.
Al igual que Florence Nightingale transformó la enfermería y los hospitales al darse cuenta de las insuficiencias que sufrían los soldados durante la guerra de Crimea, Cicely Saunders en los años 60 fue consciente de las carencias en los cuidados hospitalarios que experimentaban los pacientes incurables antes de morir.
A partir de sus experiencias en los diversos hospitales en los que trabajó y del resultado de sus investigaciones, desarrolló la “Teoría del Dolor Total”. Según Saunders, el dolor que experimenta un paciente en fase terminal va más allá del dolor físico y, quien le cuida, debe tener en cuenta igualmente aspectos sociales, emocionales o espirituales.
Cicely Saunders planeó que St Christopher's Hospice, inaugurado en 1967, sería el primer hospice de investigación y enseñanza, donde se vinculase el control experto del dolor y los síntomas, la atención compasiva, la enseñanza y la investigación clínica, siendo pionera en el campo de los cuidados paliativos.
En los años 80 la OMS incorpora oficialmente el concepto de Cuidados Paliativos, acción que también realiza la PAHO (Organización Panamericana de la Salud) una década después. También encontramos que la última definición de Cuidados Paliativos que realiza la OMS es del año 2002, siendo esta:
“Cuidado activo e integral de pacientes cuya enfermedad no responde a terapéuticas curativas. Su fundamento es el alivio del dolor y otros síntomas acompañantes y la consideración de los problemas psicológicos, sociales y espirituales. El objetivo es alcanzar la máxima calidad de vida posible para el paciente y su familia. Muchos aspectos de los cuidados paliativos son también aplicables en fases previas de la enfermedad conjuntamente con tratamientos específicos.”
Podemos ver que la relación de Cuidados Paliativos definida por la OMS se refiere al mismo concepto que planteaba Saunders con los Hospice, poniendo en evidencia la necesidad de tratar de forma más amplia y compleja el concepto de la muerte y de enfermedades progresivas e incurables, integrando a todos los implicados y durante todas las partes del proceso. En la actualidad los Hospice se han ido expandiendo a lo largo del mundo, siendo los más destacados en Gran Bretaña y Estados Unidos.
A mediados de los ochenta comienzan a desarrollarse los Cuidados Paliativos dentro de las atenciones médicas en países europeos, incorporando a también a pacientes no oncológicos.
Posteriormente, Gran Bretaña fue el primer país del mundo en crear la subespecialidad médica llamada Medicina Paliativa, hecho que fue seguido de otros países entre los cuales aún no se encuentra España.
Relación actual con los pacientes paliativos
Uno de los problemas principales en cuanto a los cuidados paliativos es la fuerte desconexión entre la problemática que supone padecer una enfermedad con necesidad de cuidados paliativos y la sociedad. En la mayor parte de los casos no existe una conciencia social sobre este tema, al igual que se estigmatiza y se aísla.
Del mismo modo, se trata como “paciente” tan sólo a la persona que padece la enfermedad, mientras que hay una implicación en todo el proceso tanto de este como del personal sanitario y cuidadores.
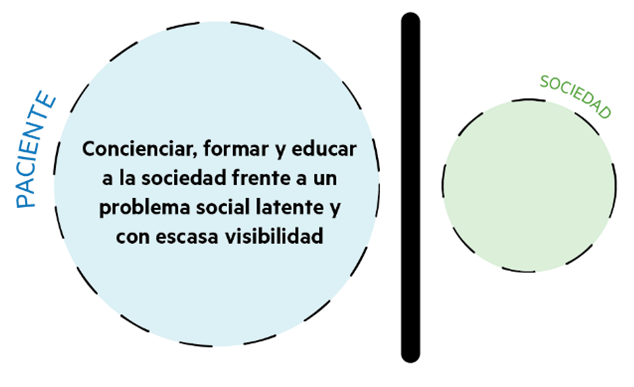
Desvinculación social
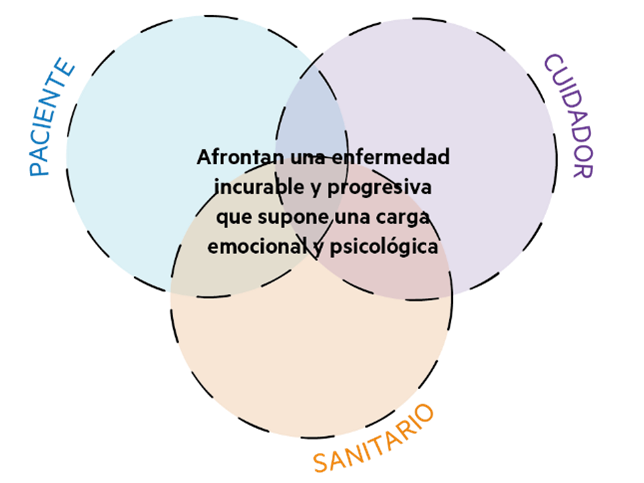
Tres situaciones con una misma problemática
Datos que reflejan la situación actual en España
Se calcula que en España en 2017 unas 318.442 fallecieron por un proceso de enfermedad que requiere cuidados paliativos. Muchas más habrán requerido de estos cuidados, aunque no hayan fallecido en ese periodo. Por su complejidad, unas 129.500 habrían necesitado recursos de cuidados paliativos específicos. Sin embargo, como se refleja en el Atlas de los Cuidados Paliativos en Europa, estos recursos escasean de forma llamativa en España. Así, en dicho Atlas, España queda situada en el número 31 de los 51 países estudiados en referencia a la presencia de estos equipos específicos.
¿Cómo puede contribuir la arquitectura a mejorar la situación?
Entre 1972 y 1981 el profesor y arquitecto Roger Ulrich recogió datos sobre la recuperación postoperatoria en un hospital de Pensilvania.
El análisis se basaba en demostrar si las vistas de las habitaciones de hospitalización influían de alguna forma en la recuperación de los pacientes, si existían respuestas positivas y de carácter mesurable. Para este análisis se estudiaron 46 casos de pacientes, de los cuales 23 fueron alojados en habitaciones con vistas a la naturaleza y los 23 restantes con vistas a un edificio.
Los resultados indicaron que los que se alojaban en las habitaciones con vistas a la naturaleza tuvieron estancias postoperatorias más cortas, tomaron menos fármacos y recibieron menos evaluaciones negativas por parte de las enfermeras en comparación con los pacientes cuya estancia transcurrió en las habitaciones con vistas al edificio.
A raíz de este estudio se desarrolla el Diseño Basado en la Evidencia, que se define como la toma de decisiones sobre el entorno construido a partir de investigaciones rigurosas y fiables, con el fin de mejorar al máximo los resultados en salud. Este tipo de diseño demuestra que los espacios físicos pueden afectar a la calidad de vida, a la recuperación de las personas y a los resultados médicos del paciente.
La investigación sobre la relación entre el entorno construido y la salud humana puede ayudarnos a comprender la dimensión psicosocial, fisiológica y cultural de las enfermedades terminales. Un entorno diseñado con los principios del diseño basado en la evidencia puede mejorar la experiencia del paciente en el proceso de final de vida, a partir de del análisis y verificación de datos recogidos a partir del estudio de diferentes soluciones.
A partir de la revisión de la literatura existente hemos sintetizado y resumido la evidencia de la investigación existente en los campos de la medicina, la psicología ambiental, la enfermería, los cuidados paliativos y la arquitectura.
De esta revisión, se concluye que los factores ambientales clave que mejoran la experiencia del proceso de final de vida fueron los que mejoraron la interacción social, las distracciones positivas, la privacidad, la personalización y creación de un entorno a escala humana y el entorno ambiental, estableciendo como principios de diseño principales:
- Entornos no medicalizados, a escala humana.
- Diseño de espacios que promuevan la dignidad y la intimidad de los pacientes. Establecer diseños y estrategias que faciliten la orientación de las personas, de modo que en todo momento puedan encontrar, identificar y utilizar los diferentes lugares y espacios sin pedir ayuda.
- Criterios de diseño universal, entendido como el diseño de un entorno, edificio o producto que pueda ser usado y entendido por todo el mundo independientemente de su edad, tamaño, habilidad o discapacidad.
- Habitaciones individuales con espacios adecuados para los acompañantes y familiares.
- Variedad de espacios sociales, adaptables a áreas comunitarias más pequeñas, en función de las necesidades de los pacientes y las familias.
- Debe promoverse el máximo la entrada de luz solar, mediante ventanas al exterior, con elementos de control solar, ya sean interiores (cortinas o persianas) o exteriores (porches), para evitar deslumbramientos.
- Ventanas con vistas a exterior, y acceso a espacios exteriores y jardines.
- Se debe evitar una imagen institucional y despersonalizada, y promover el uso de materiales culturalmente relevantes y familiares para los usuarios, que a su vez sean compatibles con la salubridad, el mantenimiento, los requerimientos funcionales y el respeto al medio ambiente.
- Debe prestarse especial cuidado con el confort acústico, la ventilación, la renovación del aire para evitar malos olores y el control higrotérmico de los diferentes espacios.
El control de la temperatura y de la humedad para garantizar el confort y la salud de los residentes.
El confort acústico, es decir la ausencia de reverberación y ruidos no deseados.
Una buena renovación del aire, por medios mecánicos y también por medios naturales (ventanas), para evitar malos olores y reducir la propagación y contagio de agentes patógenos.
Para poder seguir leyendo este artículo y poderlo descargar en PDF debe iniciar sesión o darse de alta en el portal.
Para poder escribir un comentario debe iniciar sesión o darse de alta en el portal.