La seguridad del paciente, responsabilidad de todos
Fecha: Febrero 2020
Idioma: Castellano
Procedencia: UNIQUE Arquitectura de la Salud SCP
Web: ver aquí
Autoras: Lourdes Cillero Jiménez, licenciada en Medicina y Cirugía; Marité Alonso Argul, arquitecta PMP; Carolina Muñoz Rubio, arquitecta. Son socias fundadoras de la empresa Unique Arquitectura de la Salud SCP
Por razones obvias, los profesionales más citados en relación con la seguridad del paciente suelen ser los profesionales sanitarios. Este artículo tiene por objetivo poner en relieve la importancia que tiene la participación de otros profesionales (arquitectos, ingenieros, planificadores sanitarios, empresas farmacéuticas y de equipamiento médico...), para cumplir con el gran objetivo de la cultura de la seguridad en los centros sanitarios.
INTRODUCCIÓN
Existe una máxima en medicina, frecuentemente atribuida a Hipócrates, aunque no forma parte del juramento hipocrático: “Primum non nocere”, que se traduce en castellano por "lo primero es no hacer daño". Frente a esta máxima la conocida “Errare humanun est”, atribuida a Séneca el Joven, considera el error como algo intrínseco a la naturaleza humana. La frase ha entrado en el lenguaje común como aforismo con el que se busca mitigar un fallo. Sin embargo, esto no puede ser un factor atenuante para repetir un error, sino un medio para aprender de la experiencia, es decir, poner medios para que los errores sean algo esporádico y no se repitan.
Esta experiencia vital aplicable a cualquier actividad humana cobra trascendencia en el campo de la salud, ya que la atención sanitaria no debería causar daños a nadie y, sin embargo, cada año millones de pacientes en todo el mundo sufren daños debido a una atención sanitaria poco segura. En los países de ingresos altos se calcula que uno de cada 10 pacientes sufre daños mientras recibe atención hospitalaria. En el ámbito mundial, hasta cuatro de cada 10 pacientes sufren daños en la atención primaria de salud o los servicios ambulatorios[1].
A raíz de estos datos objetivos, la seguridad del paciente (SP) ha empezado a considerarse una cuestión primordial en la práctica sanitaria. Según la OMS (Organización Mundial de la Salud), la SP es la reducción del riesgo de daño asociado a la asistencia sanitaria a un mínimo aceptable[2]; Vincent, en cambio, la define como el evitar, prevenir o amortiguar los resultados adversos o el daño derivado del proceso de la asistencia sanitaria[3] . Así pues, el gran objetivo de la seguridad del paciente es REDUCIR EL DAÑO y secundariamente reducir la posibilidad de error, ya que el error es una condición inherente a la condición humana.
Se hace necesario implantar la cultura de seguridad, definida como el conjunto de valores y normas comunes a los individuos dentro de una misma organización e implica un modelo mental compartido que posiciona la seguridad como un objetivo común a perseguir[4]. La SP implica practicar una atención libre de daños evitables, lo que supone desarrollar sistemas y procesos encaminados a reducir la probabilidad de aparición de fallos del sistema además de errores de las personas y aumentar la probabilidad de detectarlos cuando ocurren y mitigar sus consecuencias.
UN POCO DE HISTORIA
El primer trabajo que pone de manifiesto la importancia de los errores en la práctica asistencial es el informe del Instituto de Medicina de los Estados Unidos, “To Err is Human”, publicado en 1999[5]. En este trabajo se revisaron 300.000 historias clínicas en las que se encontraron 3,7% de efectos adversos, de los que el 58% eran evitables y el 13.6% acabaron con la vida del paciente. Extrapolando estos resultados a la población hospitalizada, el estudio concluía en un total de 44.000-98.000 muertes/año con un coste de entre 17-28 billones de dólares al año.
A partir de ahí, numerosas publicaciones fueron apareciendo en diferentes países y continentes. En España, en el año 2006, se realizó el estudio ENEAS (Estudio Nacional sobre los Efectos Adversos ligados a la Hospitalización) en el que se revisaron 5.624 historias clínicas, en distintos hospitales y en el que se detectaron un 8,4% de eventos adversos de los cuales 42,8% se consideraron evitables y se encontró un 4,4% de muertes, extrapolando estos porcentajes a los 4,6 millones de hospitalizaciones para el año del estudio, arrojó 7.388 muertes evitables al año en España[6].
La experiencia se repitió en Iberoamérica, en el año 2011 (estudio IBEAS: Prevalencia de efectos adversos en Hospitales de Latinoamérica), con 11.379 pacientes de 58 hospitales de 5 países de Iberoamérica, encontrando una tasa de eventos adversos del 10,5%, siendo el 60% de ellos evitables y un 6% ligado al resultado de muerte de los enfermos[7].
Estudios más recientes aplicando nuevas metodologías, como la Global Trigger Tool (GTT), que es más sensible que la metodología usada en el informe del instituto de medicina de 1999, arrojan tasas de eventos adversos mucho más altas, alrededor del 10%, de los cuales 69% se consideraron evitables, con un 0,89% de muertes, lo que supone una estimación de 210.000 muertes evitables al año en Estados Unidos para el año del estudio (2011)[8] . Pero un artículo publicado en el año 2016 lleva a cabo una extrapolación considerando el número total de hospitalizaciones en los Estados Unidos en el año 2013, llegando a la conclusión de que se subestima la verdadera incidencia de muerte por error médico estableciendo el error médico como la tercera causa de muerte en los Estados Unidos, después de las causas cardiovasculares y el cáncer[9].
Es abundante la literatura existente sobre los efectos adversos de causa médica, situándose en primer lugar los relacionados con el diagnóstico y la prescripción y uso de medicamentos, las infecciones nosocomiales, los que tienen lugar en el entorno del bloque quirúrgico o de las Unidades de Cuidados Intensivos y los efectos de la exposición a radiación (cada año se realizan 3.600 millones de radiografías, 10% a niños, 37 millones de estudios con radioisótopos y 7,5 millones de procedimientos radioterapéuticos)[10] con resultados tanto a nivel de morbi-mortalidad como de coste. Así, por ejemplo, en Estados Unidos se calcula que se producen 2 millones de infecciones intrahospitalarias por año, lo que representa alrededor de 90.000 muertes y un coste adicional entre 4.500 y 5.700 millones de dólares. En Inglaterra, se estima que 100.000 casos de infecciones asociadas a la atención sanitaria cuestan un mínimo de 1.000 millones de libras por año al NHS, con más de 5.000 muertes atribuibles por año.
Todos estos datos ponen de manifiesto:
- Que la inmensa mayoría de los estudios están relacionados con procesos/procedimientos sanitarios consiguiendo de esta forma una amplia base de datos con la que poder comparar resultados e incluso medidas de eficacia probada que pueden ser universalizadas, por ejemplo: la higiene de manos.
- El elevado coste de los efectos adversos tanto en coste sanitario como en indemnizaciones.
La inversión para mejorar la seguridad del paciente puede conseguir ahorros considerables, así como mejor resultado para los pacientes ya que el coste de la prevención del daño es, generalmente, menor que el coste de su tratamiento. Por ejemplo, en Estados Unidos entre 2010-2015 se consiguieron 28.000 millones de dólares en ahorros.
Poner en marcha políticas encaminadas a reducir los riesgos traería consigo un ahorro considerable del gasto sanitario que revertiría en:
- incrementar el número de pacientes tratados,
- aumentar las prestaciones sanitarias o
- invertir estos ahorros en renovación e innovación por citar solo unos ejemplos.
SEGURIDAD DEL PACIENTE
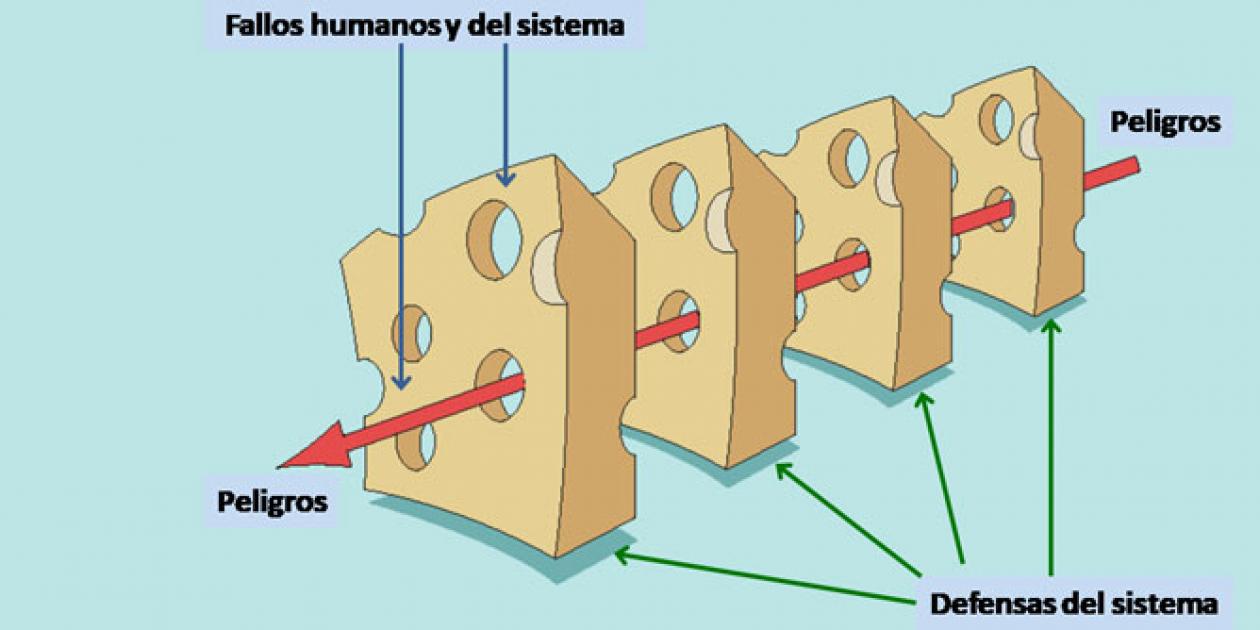
Pero ¿por qué se produce un efecto adverso? La teoría mayoritariamente aceptada es la metodología publicada por Reason en 1990 y modificada posteriormente por Vincent y que recibe el nombre del “Modelo de queso suizo para la seguridad del paciente”. Según este modelo, frente a los múltiples riesgos que existen en la práctica clínica habitual y la real aparición de un incidente o evento adverso, hay una serie de capas que nos protegen (capas protectoras o láminas del queso) e impiden la ocurrencia de un error humano, el que habitualmente se designa como Error Activo. Las capas protectoras presentan defectos (orificios del queso), los que llamaremos factores latentes, que al alinearse favorecen la aparición del incidente o evento adverso[11].
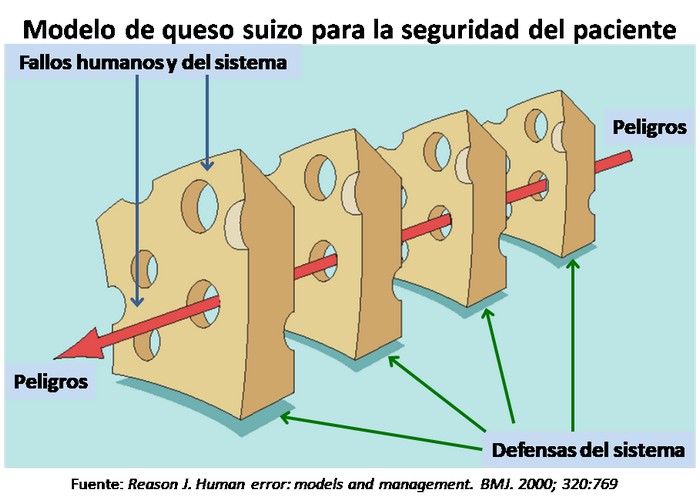
Así, cuando se produce un incidente y se procede a su análisis, la metodología obliga a estudiar cada capa separadamente (el individuo, la tarea, el equipo humano, el lugar de trabajo, el dispositivo entre otros), para encontrar las eventuales soluciones y aplicar mejoras a los problemas encontrados.
No se trata de preguntarnos “quién” ha cometido el error, si no de dar respuesta a la pregunta “por qué” se ha cometido el error y cambiar la actitud de silencio por miedo al castigo, para alcanzar una cultura de aprendizaje colectivo con incorporación de aquellas actuaciones/dispositivos que sirvan para reducir o eliminar los “orificios del queso”, atacando los factores latentes detectados en el análisis del incidente.
La expresión “Solución para la seguridad del paciente” se define de la siguiente manera: Todo diseño o intervención de sistema que haya demostrado la capacidad de prevenir o mitigar el daño al paciente, proveniente de los procesos de atención sanitaria[12].
Frente a un enfoque eminentemente clínico (infecciones, errores en la dosificación de fármacos, inserción de catéteres…) nuestra propuesta pasa por seguir las recomendaciones de la Patient Safety Movement Foundation[13], organización independiente sin ánimo de lucro cuyos objetivos son unificar el ecosistema sanitario (gobiernos, defensores del paciente, hospitales, médicos, empresas de tecnología sanitaria, arquitectos, ingenieros, planificadores sanitarios, etc.) para crear soluciones prácticas o “actionable patient safety solutions” (APSS) para la seguridad del paciente, en relación a los eventos adversos que producen morbimortalidad en los pacientes y solicitar a los hospitales que las apliquen, con el objetivo de reducir el número de muertes evitables en hospitales a cero para el año 2020.
Se trataría de implantar en los centros la “cultura de seguridad”, definida como el conjunto de valores y normas comunes a los individuos dentro de una misma organización e implica un modelo mental compartido que posiciona la seguridad como un objetivo común a perseguir[14]. Un ejemplo de esta cultura sería el seguido por el Sistema Nacional de Salud[15] (NHS) de Reino Unido para cuya implantación se han seguido una serie de fases que:
- ayudan a proporcionar servicios más seguros;
- ayudan a reaccionar adecuadamente cuando las cosas no van bien;
- ayudan a alcanzar los objetivos de gestión clínica y gestión de riesgos de cada organización.
La CULTURA de la SP debe ser entendida como un sistema no punitivo que trata de cobrar conciencia de que las cosas pueden ir mal, que es capaz de reconocer los errores, de aprender de ellos y de actuar para mejorar. Para ello debe contar con un potente liderazgo, ya que es un elemento crítico para que la cultura de SP arraigue. Su papel es involucrar a los diferentes actores (profesionales, pacientes, familiares…), formar e implementar soluciones que reduzcan el riesgo mediante cambios en prácticas, proceso o sistema. En esta cultura lo que se debe hacer es la gestión del riesgo, lo que obliga a tener en consideración TODO tipo de riesgo en TODOS los niveles de la organización y no únicamente aquellos directamente ligados al ámbito sanitario.
Esta cultura promueve la notificación, de ahí la importancia de que el sistema no sea punitivo, sino que su objetivo sea incrementar el conocimiento para proponer medidas de mejora que incrementen, no solo la seguridad de los pacientes, sino también la de los profesionales que están en contacto con ellos. Esta fase es una de las de mayor dificultad de implantación si las fases previas (cultura, liderazgo, gestión del riesgo) no están suficientemente afianzadas ya que existe miedo a ser culpado, a que la experiencia ocurrida sea extraída de contexto, a repercusiones judiciales, resistencia al cambio por parte de las personas, falta de recursos (personales, financieros). El sistema de notificación del NHS es anónimo: carece de datos identificativos tanto del notificador como del paciente, y esta característica debería ser un requisito imprescindible en cualquier sistema de salud en el que se implante esta cultura.
El sistema de notificación puede ser propio o compartido con otras organizaciones/países para permitir la clasificación del evento, la comparabilidad y la propuesta de mejoras. Por ejemplo, usar códigos de barra para la identificación de pacientes, fármacos, suministros…; puertas de acceso con código...
Una vez detectado el efecto adverso, se debe llevar a cabo el análisis de los factores contribuyentes a su aparición. En el caso del NHS se utiliza la metodología ACR (Análisis Causa Raíz) que es una herramienta para una investigación sistemática (más allá del individuo) de causas subyacentes y contexto o ambiente en que se produce el evento adverso.
Está diseñada para identificar la secuencia de eventos partiendo del adverso y estudiando el incidente desde puntos de vista variados: pacientes, equipos, falta de recursos (tecnológicos, personal…), etc.
Sea cual sea la metodología utilizada para el análisis, la evaluación a efectuar exige un estudio pormenorizado y minuciosos capa a capa[16], es decir de todos los elementos que han participado: el individuo, la tarea, el equipo humano, el lugar de trabajo…
Una de las características de este análisis es la participación de un equipo multidisciplinar y el estudio de las barreras, tanto de las han fallado como de las que hubiera sido conveniente que estuvieran presentes.
Una vez realizado el análisis se deben proponer soluciones y aplicar mejoras a los problemas encontrados. El objetivo final no es obtener respuesta a la pregunta “quién” sino a la pregunta “por qué” se ha cometido el error, y cambiar la actual actitud de silencio por miedo al castigo presente en muchos centros, por una cultura de aprendizaje colectivo y soluciones sistémicas, atacando los factores latentes detectados en el análisis del incidente.
Los resultados del análisis se concretan en un informe en el que se detalla la secuencia de acontecimientos y los pasos que se han seguido además de la solución encontrada. Por último, esta solución debe ser implantada. La comparabilidad de los resultados en diferentes centros ayuda a definir y divulgar las medidas propuestas e implantadas considerándolas “Prácticas clínicas seguras”. Un ejemplo de este tipo de medidas universalmente aceptado es la higiene de manos.
| El aspecto que interesa resaltar es la formación de un equipo multidisciplinar con participación de diferentes especialidades (arquitectura, ingeniería, empresas tecnológicas…) al lado de disciplinas clínicas (médicos, enfermeras), trabajando de forma colaborativa y participativa, con un objetivo común: conservación, mantenimiento y recuperación de la salud de los pacientes con el menor daño posible. |
En España, el Ministerio de Sanidad, Servicios Sociales e Igualdad, puso en marcha la “Estrategia de Seguridad del Paciente del Sistema Nacional de Salud. Período 2015-2020” en el año 2016. Los objetivos de la estrategia se orientan a promover y mejorar la cultura de la seguridad en las organizaciones sanitarias; incorporar la gestión del riesgo sanitario; formar a los profesionales y a los pacientes en aspectos básicos de seguridad del paciente; implementar prácticas seguras e implicar a pacientes y ciudadanos.
La adopción de esta cultura no es un camino de rosas ya que para su implantación hay que ir venciendo una serie de dificultades. Se propone, a modo de “tablas de la ley”, esta clasificación[17] de 10 factores, enumeradas de mayor a menor dificultad, y siendo conscientes de que no están todas las que son, pero si son todas las que están:
- Reticencia al cambio: la nueva cultura supone un cambio de los valores, las creencias, las conductas en los diferentes niveles de liderazgo (organizativo y profesional), tanto de gobiernos, como de profesionales sanitarios, pacientes y otros agentes involucrados (industria, arquitectura…). Estas modificaciones se hacen imprescindibles para facilitar una asistencia de calidad y segura.
La conducta de las personas[18] en el ámbito profesional y en el personal es el resultado de años de experiencia, cuestiones emocionales, formación y el entorno y es difícil de cambiar. En cualquier caso, difícil no es imposible y si bien no hay fórmulas que garanticen el éxito, sí que hay estrategias que pueden ser efectivas para facilitar los cambios de conducta. - Ausencia de liderazgo para imponer la implementación de nuevos sistemas y conductas.
- Carencia de infraestructura adecuada, de infraestructura para tecnología de la información y de interoperabilidad.
- Falta de recursos: para la construcción de la infraestructura, para la contratación de profesionales, para la implantación de tecnologías (radiología digital, sistemas de información hospitalaria, órdenes médicas computarizadas…), para usar dispositivos más seguros (por ejemplos catéteres diseñados para mejorar la seguridad y evitar las conexiones incorrectas con otros dispositivos o tubos).
- Variación del proceso/procedimiento entre organizaciones dentro de una zona geográfica y entre profesionales dentro de una misma institución (variabilidad individual).
- Falta de reconocimiento de los riesgos en los entornos de los procedimientos que se llevan a cabo en los pacientes o para los pacientes (preparación de medicación, análisis microbiológicos…), o de los procedimientos (por ejemplo, no ser consciente de la importancia de etiquetado de los diferentes catéteres en caso de canulación arterial o venosa múltiple). Ni siquiera la sala de operaciones, uno de los espacios más estandarizados, está libre de esta ausencia del conocimiento de los riesgos tanto por parte del personal sanitario como del no sanitario. Falta de conocimiento
- Falta de formación, o falta de interés en recibir formación por parte de los profesionales, costos de capacitación y tiempo de la implementación de nuevos procesos.
- Carencia de profesionales de atención sanitaria encargados de las compras, incluidos médicos, personal de enfermería y farmacéuticos.
- Insuficientes investigación, datos insuficientes o ausencia de justificación económica referentes al análisis de costo y beneficio o el retorno de la inversión (ROI) para la implementación de estas recomendaciones.
- Por último y no menos importante, hay que contar con la posibilidad de proceder a una implementación ineficiente por adición de tareas en vez de rediseñar los patrones de flujo de trabajo, lo que trae consigo un incremento de la carga laboral del personal o del tiempo que pasan alejados de la atención al paciente por estar dedicados a tareas consideradas “administrativas”.
Puede inferirse que los factores anteriores están en relación con:
- La existencia de recursos (económicos, humanos, materiales) para poner en marcha las acciones necesarias para la implantación de la cultura de seguridad
- El compromiso y concienciación con la SP por parte de instituciones (gobiernos, centros sanitarios, empresas) y por parte de los diferentes profesionales (personal sanitario, arquitectos, ingenieros, planificadores…). En este sentido se desea volver a señalar la importancia, tanto de la labor individual de cualquiera de los profesionales que trabajan en un centro sanitario con independencia de su área de interés, como la tarea en equipo de sanitarios-no sanitarios. Estos últimos, debieran aprender la repercusión que su trabajo tiene no solo sobre la salud de los pacientes sino también sobre la reducción de los efectos adversos (adecuados circuitos de circulación, buen funcionamiento de la climatización, reposición-recambio de filtros de alta eficacia, etc.). De esta manera, un profesional sanitario involucrado en el mantenimiento y buen funcionamiento del equipo gracias a la formación proporcionada por el personal de mantenimiento conseguirá mayor rendimiento y seguridad de los aparatos que maneje. En el mismo sentido, un gestor responsable del gasto sanitario que cuente con el asesoramiento de profesionales sanitarios podrá seleccionar, por ejemplo, catéteres de seguridad (de mayor coste) que evitan desconexiones no deseadas y por tanto efectos adversos indeseables con el consiguiente ahorro pese al mayor desembolso inicial. Así mismo, ingenieros y médicos pueden intercambiar puntos de vista (coste /prestaciones) que faciliten la toma de decisiones en la introducción de nuevas tecnologías con argumentos diferentes al precio o a la oportunidad de la innovación, de ser los primeros.
- La necesidad de formación-investigación. El cambio de paradigma (equipos multidisciplinares y no solo sanitarios en la cultura de seguridad) precisa formación en áreas diferentes o en puntos de vista diferentes a los que habitualmente se manejan por la formación reglada recibida. Además, la investigación, si bien es habitual en el campo de la medicina, no lo es tanto en el campo de la arquitectura, ingeniería…en relación con la SP. Llevar a cabo, por ejemplo, estudios comparativos de medidas aplicadas a nivel de modificación de la estructura, de las instalaciones, del dimensionado o diseño de los centros y de los cambios introducidos en los modelos organizativos de los centros, por citar algunos ejemplos, permitirá dar a conocer los resultados para que otros centros introduzcan las acciones necesarias para conseguir los mismos resultados. El trabajo participativo y colaborativo de los profesionales sanitarios con las disciplinas dedicadas al diseño, la conservación, mantenimiento y equipamiento de los centros, podría mostrar y demostrar que la acción conjunta influye no solo en la recuperación de la salud, sino que también consigue obtener entornos sanitarios seguros no solo para los pacientes sino también para los profesionales que allí trabajan.
La 72ª Asamblea mundial de la Salud[19], reconoce, entre otros, que la seguridad del paciente no puede garantizarse sin acceso a infraestructuras, tecnologías y dispositivos médicos seguros, sin su uso seguro por parte de los pacientes. Por eso se hacen necesarias estrategias de prevención (sistemas de datos, rediseño de procesos, formación, infraestructura ambiental…) ya que el valor de la prevención sobrepasa el costo de la atención. La Asamblea insta a los Estados Miembros:
- a trabajar en colaboración (con otros Estados Miembros, organizaciones de la sociedad civil, organizaciones de pacientes, asociaciones profesionales, instituciones académicas y de investigación, la industria…) para promover y priorizar la seguridad del paciente e incorporarla a todas las políticas y estrategias de salud;
- formar profesionales capacitados, así como equipos multidisciplinares conscientes de la importancia de la SP para conseguir como resultado de su trabajo, entornos y prestación de servicios cada vez más seguros; y
- promover y apoyar la aplicación de tecnologías digitales (incluidas bases de datos) y la investigación.
Todo ello con la finalidad de que se consiga elaborar orientaciones normativas sobre políticas, prácticas óptimas, herramientas y normas mínimas para la seguridad del paciente, entre otras cuestiones sobre la cultura de la seguridad, los factores humanos, la infraestructura para la higiene, la gobernanza clínica y la gestión de riesgos.
Es importante señalar la relevancia que en este documento se otorga
- al trabajo compartido (entre instituciones, entre profesionales);
- a la formación (que podría incluir la creación de un lenguaje común adecuado para facilitar el entendimiento entre profesionales de disciplinas diferentes)
- y a la investigación (en el sentido no solo de averiguar qué ocurre sino también de soluciones para mejorar)
CLASIFICACIÓN INTERNACIONAL PARA LA SEGURIDAD DEL PACIENTE (CISP)
La Alianza Mundial para la Seguridad del Paciente reunió un Grupo de Redacción para que llevara adelante un programa de trabajo consistente en definir los conceptos relativos a la seguridad del paciente, armonizarlos y agruparlos en una clasificación acordada internacionalmente que favorezca el aprendizaje y la mejora de la seguridad del paciente en diferentes sistemas.[20]
Esta clasificación agrupa las percepciones internacionales de las principales cuestiones relacionadas con la seguridad del paciente. De esta manera se facilita la descripción, la comparación, la medición, el seguimiento, el análisis y la interpretación de la información con miras a mejorar la atención al paciente.
La Clasificación Internacional para la Seguridad del Paciente (CISP) no es una clasificación completa, sino un marco conceptual para una clasificación internacional que aspira a ofrecer una comprensión razonable del mundo de la seguridad del paciente y una serie de conceptos conexos con los que las clasificaciones regionales y nacionales existentes puedan establecer correspondencias. Incluye una serie de conceptos clave (48 conceptos) con definiciones acordadas y términos preferidos que ayudará a los investigadores a entender el trabajo de sus colegas y facilitará la recopilación, la agregación y el análisis sistemáticos de información pertinente. Ello permitirá comparar entre sí establecimientos sanitarios y jurisdicciones, y hacer un seguimiento de las tendencias a lo largo del tiempo. (Para un mayor detalle de las diferentes definiciones se recomienda la lectura del documento “Marco Conceptual de la Clasificación Internacional para la Seguridad del Paciente. Versión 1.1. Informe Técnico Definitivo. Enero de 2009. World Health Organization. Patient Safety. A world Alliance for Safer Helath Care”).
Las clases superiores incluidas en la CISP son las siguientes:
- Tipo de incidente
- Resultados para el paciente
- Características del paciente
- Características del incidente
- Factores/peligros contribuyentes
- Resultados para la organización
- Detección
- Factores atenuantes
- Medidas de mejora
- Medidas adoptadas para reducir el riesgo
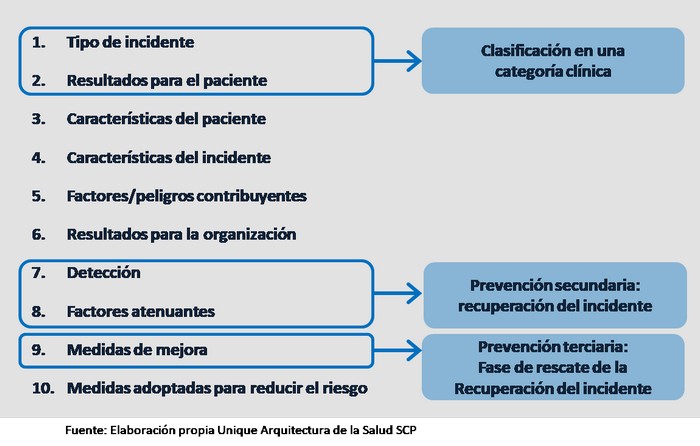
Las clases (1) y (2) tienen por objeto agrupar los incidentes relacionados con la seguridad del paciente en categorías clínicamente pertinentes.
Las clases (3) a (6) contienen la información descriptiva pertinente que confiere contexto al incidente:
- Las características del paciente (3) clasifican la información demográfica del paciente, la razón original por la que se solicitó atención sanitaria, y el diagnóstico principal;
- Las características del incidente (4) clasifican la información sobre las circunstancias que rodearon el incidente, como en qué momento y lugar del paso del paciente por el sistema de salud tuvo lugar el incidente, quiénes se vieron implicados y quién lo notificó;
- Los factores/peligros contribuyentes (5) son las circunstancias, acciones o influencias que se cree que han desempeñado un papel en el origen o el desarrollo de un incidente o que elevan el riesgo de que se produzca. Son ejemplos de ello factores humanos tales como el comportamiento, el desempeño o la comunicación; factores del sistema como el entorno de trabajo, y factores externos que escapan al control de la organización, como el medio natural o las políticas legislativas. Es habitual que en un incidente relacionado con la seguridad del paciente intervenga más de un factor contribuyente o un peligro. P
- Los resultados para la organización (6) se refieren a las repercusiones para la organización total o parcialmente atribuibles a un incidente. Abarcan las consecuencias directas para la organización, como el aumento de los recursos asignados a la asistencia del paciente, la atención de los medios de comunicación o las ramificaciones jurídicas, a diferencia de las consecuencias clínicas o terapéuticas, que se consideran resultados para el paciente.
Las clases (7) a (10), proporcionan información relacionada con la prevención, la recuperación del incidente y la resiliencia del sistema.
- La detección (7) se define como una acción o circunstancia que permite descubrir un incidente. Por ejemplo, un incidente puede detectarse por un cambio en la situación del paciente o mediante un monitor, una alarma, una auditoría, un examen o una evaluación de riesgos. Los mecanismos de detección pueden estar incorporados al sistema como barreras oficiales o establecerse de forma no estructurada.
Se añade además un nuevo elemento: Resiliencia, entendido en el marco de la CISP como «el grado en que un sistema previene, detecta, atenúa o mejora continuamente peligros o incidentes». Este elemento, junto con la recuperación del incidente son los responsables de que una organización pueda recuperar su capacidad original de prestar funciones básicas) ya que proporcionan el contexto para discutir la detección, la atenuación, la mejora y la reducción de riesgos. - Los factores atenuantes (8)son acciones o circunstancias que previenen o moderan la progresión de un incidente hacia la producción de un daño al paciente. Se conciben para reducir todo lo posible dicho daño una vez que el error se ha producido y ha puesto en marcha mecanismos de control del daño.
La detección junto con los factores atenuantes representa la recuperación del incidente (es decir, la prevención secundaria). Esta recuperación del incidente es el proceso mediante el cual se identifica, comprende y corrige un factor o un peligro contribuyente, con lo que se impide que evolucione hacia un incidente relacionado con la seguridad del paciente. Si el incidente hubiera causado daño, podrían adoptarse medidas de mejora.
- Las medidas de mejora (9) son las utilizadas en la fase de rescate de la recuperación del incidente (es decir, la prevención terciaria). Son las medidas que se adoptan o las circunstancias que se modifican para mejorar o compensar el daño tras un incidente. Se aplican al paciente (por ejemplo: tratamiento clínico de una lesión, presentación de disculpas) y a la organización (por ejemplo: reunión informativa con el personal, cambios de cultura, gestión de reclamaciones).
- Las medidas adoptadas para reducir el riesgo (10) se concentran en disposiciones para evitar que se repita el mismo incidente relacionado con la seguridad del paciente o uno similar y en mejoras de la resiliencia del sistema. Son aquellas medidas que reducen, gestionan o controlan el daño o la probabilidad de daño asociado a un incidente. Pueden ir dirigidas al paciente (dispensación de una atención adecuada, apoyo a la toma de decisiones), al personal (formación, disponibilidad de políticas y protocolos), a la organización (mejora del liderazgo o la orientación, evaluación proactiva del riesgo) y a los agentes y equipos terapéuticos (auditorías regulares, funciones forzosas).
La detección, los factores atenuantes y las medidas de mejora influyen en las medidas adoptadas para reducir el riesgo y las orientan.
Existe para los profesionales no sanitarios, un valor añadido en esta clasificación ya que incluye factores no médicos: Instalaciones (Oxigeno/gases/vapores); dispositivos/equipos médicos; infraestructura/locales/instalaciones e incluso comportamiento y recursos/gestión de la organización. Aspectos que ponen de manifiesto el gran significado que alcanza o debe alcanzar el trabajo en equipo multidisciplinar, la colaboración de disciplinas diferentes a la sanitaria (arquitectura, ingeniería, planificación, consultoría sanitaria…) en la detección de factores causantes o coadyuvantes del daño al paciente, la notificación de los mismos, las propuestas de mejora que se hayan elaborado y los resultados alcanzados tras la implantación de las mismas para su generalización o universalización.
Organizada de esta forma, la clasificación proporciona una estructura para ordenar los datos y la información, configurando el andamiaje estructural de un sistema de notificación que permite a los usuarios recolectar, almacenar y recuperar datos pertinentes de manera organizada, facilitando el aprendizaje sobre la «ciencia de la seguridad» y orientando en la preparación de materiales educativos y de formación. Estos datos e informaciones pueden emplearse en la evaluación y elaboración de los sistemas, políticas y procedimientos de una organización.
Los datos recogidos constituyen un ciclo continuo de aprendizaje y mejora, contribuyendo a la identificación de riesgos, identificando medidas de prevención, factores que reducen riesgos, medidas de recuperación de los incidentes, etc. Las experiencias colectivas de muchas organizaciones pueden servir de soporte y ejemplo a una organización en particular acerca de la manera de proceder ante el riesgo potencial o real de un incidente relacionado con la seguridad del paciente.
Mediante el examen de las experiencias de otras organizaciones que se han enfrentado a situaciones iguales o similares a las que ella afronta en ese momento, una organización puede determinar qué medidas adoptadas para reducir el riesgo tuvieron éxito y por qué. Las enseñanzas extraídas pueden ser de ayuda a los responsables de elaborar políticas sanitarias regionales, nacionales o internacionales, así como a las diferentes tipologías de profesionales para proponer medidas de mejora para la SP.
Para poder continuar leyendo este artículo sobre la seguridad del paciente, además de poder descargar el documento completo en PDF debe iniciar sesión o darse de alta en el portal.
Para poder escribir un comentario debe iniciar sesión o darse de alta en el portal.